« Nul ne maîtrise la question de la maturation cervicale », résume Olivier Morel, du CHU de Nancy. De fait, les pratiques sont hétérogènes. En 2019, l’étude Medip, de l’unité Epopé de l’Inserm, a dressé l’état des lieux sur l’année 2015. Si la majorité des déclenchements se déroulaient alors sur col favorable, sous perfusion d’oxytocine, les prostaglandines vaginales (gel et Propess®) étaient largement utilisées, devant le ballonnet, en cas de col défavorable. Depuis le ballonnet a gagné du terrain et l’autorisation de mise sur le marché (AMM) d’un traitement oral à base de misoprostol a changé la donne.
L’ARRIVÉE DU MISOPROSTOL ORAL
L’année 2018 a en effet marqué un tournant. En mars, le Cytotec® est retiré de la vente. Ce traitement à base de misoprostol à 200 µg n’avait pas d’AMM dans l’indication de déclenchement. Certains établissements l’employaient, reconditionné ou non par la pharmacie centrale, par voie vaginale. Puis, en mai 2018, -l’Angusta®, comprimé oral de misoprostol à 25 µg, obtient une AMM pour le déclenchement à la faveur d’une procédure de reconnaissance mutuelle européenne, qui veut qu’un médicament autorisé par certains pays le soit dans toute l’Europe. Pour la Haute Autorité de santé, l’Angusta® a sa place dans le déclenchement sur col défavorable, « uniquement en cas de situation médicalement justifiée, lorsque les autres moyens de déclenchement (…) ne sont pas disponibles ».
Depuis, l’Enquête nationale périnatale de 2021 donne un aperçu des changements de pratiques. Au total, 69 % des déclenchements ont nécessité une maturation cervicale. La dinoprostone vaginale semble en perte de vitesse, utilisée encore dans 48,7 % des cas. Le recours au ballonnet est plus fréquent, concernant 23,9 % des cas, tandis que l’usage de l’Angusta® est en progression, employé dans 17,2 % des déclenchements. Enfin, le gel de prostaglandine est utilisé dans 9,7 % des cas.
Comment les équipes choisissent-elles ? « Les méta-analyses de la Cochrane, regroupant des études comparant les méthodes deux à deux, ont une méthodologie très discutable et rapportent des résultats proches entre les méthodes », estime François Goffinet, chef de service de la maternité de Port-Royal à Paris et épidémiologiste à l’Inserm. La supériorité d’une méthode par rapport à une autre n’étant pas établie, les équipes font des choix en fonction de la satisfaction supposée ou étudiée des femmes, de leur appréhension des risques et de leurs contraintes organisationnelles et financières.
CULTURES LOCALES
Certaines équipes ne conservent plus qu’une ou deux méthodes de déclenchement. « Depuis trois ans, sous l’impulsion des sages-femmes, nous sommes passés au misoprostol oral, car le tampon de dinoprostone provoque irritations, brûlures vaginales et risques de perte, témoigne Tiphaine Barjat, gynécologue-obstétricienne au CHU de Saint-Étienne. Notre étude comparative avant/après, en cours de soumission, donne des résultats équivalents. » L’écho est le même à la maternité de Port-Royal, à l’Hôpital américain de Paris ou au CHI de Poissy-Saint-Germain-en Laye. Depuis septembre 2022, le CHU de Rennes a également cessé ses achats de Propess®. « Une étude interne encore non publiée, menée par Bérénice Imbert, a été concluante sur l’introduction de l’Angusta®, témoigne Maela Le Lous, obstétricienne au CHU. Sur 122 femmes, 64 % n’ont eu besoin que du misoprostol pour se mettre en travail. Les effets secondaires, de types troubles digestifs ou céphalées, ont concerné 5 % des femmes. 80 % se sont dites satisfaites et 84 % choisiraient la même méthode. Les facteurs associés à la satisfaction étaient le fait de ne pas avoir eu d’intervention et la qualité de l’accompagnement pour gérer la douleur. »
Au CHU de Besançon, c’est notamment l’essai randomisé de Ten Eikelder, publiée en 2017 dans -l’American Journal of Perinatology, qui a retenu l’attention. L’analyse secondaire montrait que les femmes déclenchées par sonde de Foley choisiraient davantage une autre méthode en cas de nouveau déclenchement que celles randomisées dans le groupe misoprostol oral. « L’étude plaidait également en faveur de la limitation de la voie vaginale, témoigne Nicolas Mottet, responsable de la maternité. Nous avons donc abandonné le Propess®, ayant aussi été sensibles au contexte de dénonciation des violences obstétricales. »
Selon les établissements, le protocole consiste en une administration de 25 µg de misoprostol toutes les 2 heures, ou de 50 µg toutes les 4 heures. – « Une administration toutes les quatre heures est plus simple en termes d’organisation pour les équipes, témoigne par exemple l’obstétricienne Julie Blanc, de l’hôpital Nord de Marseille. Mais nous avons aussi introduit le protocole d’administration toutes les deux heures. » Les équipes de Port-Royal, à Paris, préfèrent le dosage à 25 µg. « Avec 50 µg par prise, il est rapporté davantage de césariennes pour anomalies du rythme cardiaque fœtal », témoigne François Goffinet. Dans les centres où l’Angusta® est privilégié, le ballonnet est réservé aux femmes avec un utérus cicatriciel, conformément aux contre-indications de l’Angusta®, ou en cas de restriction de croissance fœtale ou lorsque les patientes souhaitent un moyen non médicamenteux.
Dans certaines maternités, le ballonnet est la méthode de première intention. « Nous utilisons la sonde de Dufour en première ligne depuis plusieurs années, car les études rapportent moins de risques néonataux, témoigne Charles Garabédian, obstétricien à la maternité Jeanne-de-Flandre, du CHU de Lille. Cela évite aussi de s’interroger au cas par cas, même si nous restons ouverts à d’autres méthodes si les femmes ne veulent pas de ballonnet. » Une méta-analyse publiée dans le Lancet en novembre 2022 par Madeleine Jones, de l’hôpital universitaire de Clayton, en Australie, conclut que le ballonnet engendre moins d’accidents périnataux que la dinoprostone vaginale, par exemple.
À l’hôpital Necker-Enfants malades de Paris aussi, depuis quatre ans, seul le ballonnet de Foley est privilégié en cas de col défavorable chez une nullipare.
« Le ballonnet est moins à risque et si les études montrent qu’avec le misoprostol oral le temps de la maturation est réduit en moyenne de deux heures, je n’en vois pas -l’intérêt », témoigne Yves Ville, chef de service de la maternité. Quant aux multipares, elles sont déclenchées par une rupture artificielle des membranes et une perfusion d’oxytocine. « Le ballonnet est moins coûteux », reconnaît aussi Charles Garabédian. En moyenne, un simple ballonnet coûte entre 5 à 10 euros, contre près de 60 euros pour un double ballonnet de Cook, 90 euros pour un Propess® et près de 150 euros pour la cure complète de 8 comprimés d’Angusta®. Mais qu’en est-il de la satisfaction des femmes ?
En 2021, près de 24 % des déclenchements ont été initiés sous ballonnet.
© D.R.
DU CHOIX DES FEMMES
À la maternité interrégionale de Nancy, qui propose toutes les méthodes, un travail est en cours pour évaluer la douleur, surtout dans les deux heures qui suivent l’initiation de la maturation. Au CHU de Clermont-Ferrand, la méthode considérée comme la plus adaptée à chaque cas est proposée. « Le ballonnet est souvent plus douloureux lors de la pause chez une nullipare sur col très -défavorable, donc nous lui proposons aussi des alternatives, type tampon vaginal de dinoprostone ou misoprostol oral, illustre Denis Gallot, chef de la maternité. Mais la dinoprostone vaginale, qui était notre méthode quasi exclusive, est en net recul. » Surtout, l’équipe tente de comprendre la « pénibilité cumulée » ressentie avec chaque méthode. Clarisse Vermare, interne en obstétrique, a mené un travail de thèse en traduisant l’autoquestionnaire Exit (EXperiences of Induction Tool), qui évalue le vécu des femmes en matière de durée d’accouchement, d’inconfort de la méthode et de douleurs des contractions. À travers un journal de bord tenu par les femmes, un ratio durée/douleur a été calculé.
« Les résultats ne sont pas encore publiés, témoigne Denis Gallot. Mais nous avons été surpris que la durée de maturation ne soit pas forcément corrélée à un mauvais vécu. Le ballonnet agit moins vite, mais est mieux toléré
sur la durée. Les multipares rapportent aussi un vécu plus pénible que les primipares avec toutes les méthodes. Ces éléments doivent nous guider. En permettant aux femmes de tenir un journal de bord en temps réel, grâce à une application par exemple, les sages-femmes auraient davantage d’éléments pour les accompagner. Cela incite à repenser le soulagement de la douleur. Continuer d’attendre la phase active du travail pour proposer une péridurale est-il pertinent ou cette dernière est-elle un outil pour répondre à la souffrance, quel que soit l’état du col de la patiente ? »
Et de citer aussi l’étude de Sara Rahman, de l’hôpital universitaire de Washington DC, aux États-Unis, parue dans l’-American Journal of Obstetrics and Gynecology en janvier 2022. -L’essai -randomisé, incluant 145 femmes, montre qu’une brève vidéo éducative concernant le déclenchement améliore la connaissance des patientes et leur -satisfaction globale. Dans cette mouvance, une étude baptisée Virtualmag est en cours au CHU de Saint-Étienne. Elle évalue l’effet d’un casque de réalité virtuelle pour la gestion de la douleur lors de la pause d’un ballonnet.
Au CHU Paule-de-Viguier de Toulouse, la gynécologue–obstétricienne Ninon Dupuis a mené une étude entre 2019 et 2020 auprès de 520 femmes auxquelles le choix de la méthode a été offert. Publiée en juin 2022 dans Archives of Gynecology and Obstetrics, l’analyse « Offering the choice in induction of labour :
a prospective cohort study » montre que 95 % étaient satisfaites d’avoir eu le choix, et que cela a été anxiogène pour moins de 5 % d’entre elles seulement. « Participer à la décision est un réel facteur d’amélioration du vécu, souligne Ninon Dupuis. Nous avons donc tout à gagner à laisser ce choix. Nous remettons un livret d’information décrivant de façon simple le déroulé d’un déclenchement, les méthodes proposées et leur contre-indications. Des explications orales sont aussi données. La plupart des femmes parviennent à choisir seules. Dans notre étude, 67 % optaient pour l’Angusta®, principalement pour pour éviter la voie vaginale, 22 % choisissaient le Propess® estimant qu’il s’agissait de la méthode la plus sûre pour leur bébé. Enfin, 11 % recouraient au ballonnet, préférant un procédé non médicamenteux. Il n’existait pas de différence de délais entre le début de la maturation et la naissance, en fonction de la méthode choisie par la patiente. Néanmoins, l’accouchement dans les 24 heures après le début de la maturation cervicale, soit un accouchement plutôt rapide, était associé à une plus grande satisfaction des patientes. Plus de la moitié rapportaient avoir trouvé le déclenchement plus long que ce qu’elles avaient imaginé. Donc il nous semblait judicieux d’insister sur ce point et d’améliorer l’information sur ce sujet. De surcroît, plus de 80 % des patientes semblaient satisfaites de la gestion de la douleur par nos équipes, indépendamment de la méthode choisie. »
D’autres s’interrogent sur le vécu à long terme, comme à La Roche-sur-Yon, où les équipes de Guillaume Ducarme se sont intéressées à la sécurité, mais aussi à l’expérience des femmes et à leur vécu trois mois après le déclenchement. Leur étude prospective observationnelle Matucol, menée entre janvier 2020 et août 2021, n’est pas encore publiée.
Les critères pour choisir la méthode de déclenchement demeurent en réalité multiples. Faut-il privilégier l’issue de l’accouchement, le délai -déclenchement/naissance ou le taux de recours à l’oxytocine ? Nul n’y répond simplement, d’autant que les protocoles séquentiels, incluant les interventions de deuxième ligne, sont mal évalués et que les études locales ne permettent pas de trancher. « Est-ce que le critère de l’accouchement par voie basse est pertinent, quand le déclenchement a demandé 48 heures de maturation et 24 heures de Syntocinon® et que la femme est épuisée en post-partum ? », s’interroge Nicolas Mottet, du CHU de Besançon. « Et combien de déclenchements s’éternisent au-delà de trois jours ? » Julie Blanc, de l’hôpital Nord de Marseille, résume la situation : « Nous restons tous très empiriques concernant les protocoles séquentiels. Après une première stratégie qui a échoué, faut-il une utilisation de la même méthode ou d’une autre ? »
À l’hôpital Mère-Enfant de Limoges, une thèse de Miassa Hessas a évalué l’efficacité et la morbidité maternelle et néonatale de l’utilisation répétée de dinoprostone en cas de déclenchement. L’étude rétrospective menée entre 2012 et 2016, incluant 238 patientes, estime la répétition de cette méthode efficace et sûre, mais reste prudente sur la possibilité de réduire ainsi le taux de césarienne. Une autre étude rétrospective, incluant 192 femmes, a comparé les méthodes de deuxième ligne en cas d’échec de maturation cervicale par dinoprostone vaginale chez les femmes à terme. Publiée par Isabelle Pradeau dans Gynécologie Obstétrique Fertilité et Sénologie en mai 2022, elle montre que toutes les méthodes se valent en deuxième intention en termes de taux de voie basse ou d’état néonatal. « L’utilisation de misoprostol oral semble associée à un surrisque d’hémorragie du post–partum », note cependant l’étude.
STRATÉGIES EN CAS D’ÉCHEC
Concernant le traitement de deuxième ligne après échec de maturation sous ballonnet, les pratiques des hôpitaux de Lille et de Necker-Enfants malades divergent. « Nous ne proposons aucun agent de maturation en deuxième ligne », explique Yves Ville, professeur à l’hôpital Necker. Le protocole « rupture/Synto » est appliqué, avec une augmentation régulière de l’oxytocine, dans « la limite acceptable des doses ». « Dans un déclenchement où il n’y a pas d’indication maternelle absolue, des doses faibles d’oxytocine vont faire durer l’accouchement trop longtemps, estime Yves Ville. Or, un bon déclenchement consiste en une maturation et une initiation du travail jusqu’à dilatation complète et une phase dynamique en trente heures en moyenne maximum. Il n’est pas possible de laisser un déclenchement durer trois jours et plus ». Au CHU Jeanne-de-Flandre, après échec de maturation sous ballonnet, un traitement par Angusta® peut être proposé, en l’absence d’utérus cicatriciel.
« Notre protocole consiste en 12 heures de ballonnet, 24 heures de misoprostol oral et 12 heures -d’oxytocine, –explique Charles Garabédian. Nous allons donc jusqu’à un total de 48 heures avant de déclarer l’échec du déclenchement et de passer en césarienne. »
Concernant le séquentiel après misoprostol oral, les pratiques françaises semblent s’éloigner de celles testées au Danemark au lancement de l’Angusta®. L’hôpital Aarhus de Copenhague a mis sur pied son propre protocole dès 2013, avec une autorisation de complaisance, avant que le médicament ne soit officiellement autorisé en 2017 par les autorités de santé des pays nordiques. Le « protocole Aarhus » comprend jusqu’à 17 doses de 25 µg en trois jours, avec une évaluation quotidienne : 8 doses espacées de 2 heures le premier et le deuxième jour, et 3 doses le troisième jour.
En France, après 24 heures de misoprostol oral inefficace, les équipes ont en général pour règle de ne pas doubler cette stratégie.
Elles optent pour la rupture des membranes et l’administration d’oxytocine. Maéla Le Lous, du CHU de Rennes, témoigne : « Notre évaluation sur 122 femmes sous misoprostol oral a calculé que 16 % ont eu besoin d’une rupture des membranes en deuxième intention pour se mettre en travail et 8 % ont aussi eu besoin d’oxytocine. » Mais les résultats diffèrent d’un établissement à l’autre, sans doute du fait des populations accueillies, mais aussi des pratiques locales. Par exemple, l’hôpital d’Amiens a publié en mars 2022 une étude intitulée « Efficacité et tolérance du misoprostol oral 25 vs dinoprostone vaginale dans le déclenchement du travail à terme » dans Gynécologie Obstétrique Fertilité et Sénologie. Si ce travail -d’Hélène Bagory sur 345 dossiers conclut à une efficacité comparable des méthodes et une meilleure tolérance du misoprostol, elle retrouve un taux de césarienne de 19,4 % sous misoprostol.
De son côté, dans un topo présenté aux Journées de la Société française de médecine périnatale, en -octobre 2022, à Lille, Nicolas Mottet a détaillé l’étude, non -publiée, menée sur 295 dossiers de femmes -déclenchées par misoprostol, à la dose de 50 µg toutes les 4 heures, au CHU de Besançon. « Avec le misoprostol oral, on note comme avantage un moindre recours à l’oxytocine, comme à l’hôpital d’Amiens, et notre taux de césarienne était de 12,5 % », témoigne le chef de -service. Avec le même protocole, le taux de césarienne retrouvé au CHI de Poissy-Saint-Germain-en-Laye est de 21,3 %, selon l’article « Induction du travail par misoprostol oral versus misoprostol vaginal : étude avant/après » de Clémence Duvillier, paru en juin 2022 dans Gynécologie Obstétrique Fertilité et Sénologie. « Après une maturation inefficace par -misoprostol oral et après rupture des membranes, nous laissons la patiente douze heures sous -oxytocine, témoigne Paul Berveiller, chef de la maternité du CHI de -Poissy-Saint-Germain-en-Laye. Sans évolution, la césarienne est décidée. Avant, nous allions jusqu’à 18 heures sous oxytocine, mais nous avons des soucis d’organisation et de temps d’occupation des salles. Cela augmente sans doute notre taux de césarienne. »

Le misoprosotol oral à 25 µg a d’abord obtenu une AMM dans les pays d’Europe du Nord en 2017, avant d’être autorisé en 2018 dans toute l’Europe. © D.R.
QUESTIONS EN SUSPENS
De nombreuses interrogations demeurent donc quant aux échecs de maturation. Faut-il affiner les protocoles séquentiels selon les indications de déclenchement, pour adapter les méthodes ? Le CHU de Toulouse a initié un projet de recherche multicentrique, intitulé « Big W », pour évaluer si l’association de deux méthodes de maturation du col plutôt qu’une permet de diminuer le taux de césarienne en cas de première grossesse avec un indice de masse corporelle (IMC) supérieur ou égal à 30 kg/m2, par exemple. D’autres projets sont en cours concernant les protocoles de déclenchement en cas de terme dépassé ou de retard de croissance fœtale.
Faut-il revoir le score de Bishop, qui ne tient pas compte de la parité, et revoir les seuils pour estimer un col favorable ou défavorable ? « L’étude Arrive de William Grobmann (voir p. 22) retient un score de Bishop modifié, qui paraît pertinent, car il exclut les deux paramètres les plus subjectifs que sont la position et la composition du col », note ainsi Nicolas Mottet. Comme toujours, plus on avance dans la -connaissance, plus l’étendue des inconnues s’élargit. Le foisonnement de questionnements et de publications actuel autour du déclenchement interroge cependant. Nécessaires pour améliorer la sécurité des naissances et le vécu des femmes, a-t-il aussi pour but de proposer le déclenchement à toujours plus de patientes ?
Une nouvelle classification des déclenchements
Alors que la classification des déclenchements dite de Nippita, proposée en 2015, ne s’est pas disséminée, une équipe française du CHU de Grenoble propose depuis 2022 une nouvelle classification (1). Manon Vanneaux s’est appuyée sur la classification de Robson pour les césariennes pour construire un modèle. Elle a eu recours à la méthode Delphi, qui consiste à présenter un ensemble de propositions de façon itérative à un groupe d’experts, de sorte d’aboutir à un consensus.
Une telle classification répond à plusieurs critères : le nombre de groupes doit refléter les catégories de patientes les plus significatives dans la pratique clinique, tout en permettant une présentation et une interprétation simples des données. Les groupes doivent être inclusifs et mutuellement exclusifs, c’est-à-dire que chaque patient peut entrer dans une catégorie et une seule. Didier Riethmuller, chef du service de gynécologie-obstétrique du CHU de Grenoble, présente depuis un an la nouvelle classification lors de congrès : « Quand plus d’une 1 femme sur 4 est déclenchée, nous devons questionner nos pratiques pour vérifier si près de 30 % des femmes relèvent bien d’une indication à induire le travail.
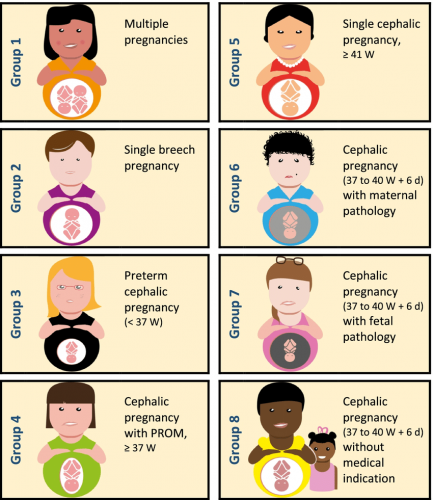
Il s’agit aussi de pouvoir suivre des évolutions au sein d’une maternité, ou permettre des comparaisons entre maternités ou à l’international, ou dans le temps. Sans évaluation de nos pratiques, on aboutit à une normalisation de la déviance. » Les maternités ne se sont pas encore emparées de cet outil récent. Camille Le Ray, gynécologue-obstétricienne au CHU de Port-Royal et coordinatrice de l’Enquête nationale périnatale (ENP) menée par l’Inserm, nous a confié tester cette classification sur les résultats de la dernière ENP de 2021. « Pour l’instant, il est difficile de l’appliquer pour extraire des données a posteriori, contrairement à la classification de Robson, explique-t-elle. Par ailleurs, alors que dans la classification de Robson le dénominateur équivaut à l’ensemble des accouchements, la classification de Grenoble ne retient comme dénominateur que les femmes déclenchées. L’interprétation et la lecture seront donc différentes. »
(1) Vanneaux et al. Induction of labour: creation of a classification of Grenoble allowing an assessment of the evaluation of practices. BMC Pregnancy and Childbirth (2022) 22:143
■ Nour Richard-Guerroudj

