Nombre de follicules par ovaire (NFPO) et volume ovarien (VO) Le diagnostic échographique du SOPK s’appuie sur le nombre de follicules par ovaire (NFPO), établi à ≥20 avec une sonde de fréquence ≥8 MHz, ou ≥12 avec une sonde <8 MHz. En cas de qualité d’image insuffisante, un volume ovarien (VO) ≥10 mL est considéré comme un critère diagnostique. Des chercheurs américains ont entrepris de réévaluer ces seuils au regard des critères de Rotterdam actuellement en vigueur. Les données de 2 492 femmes âgées de 16 à 50 ans diagnostiquées avec le SOPK et 152 femmes sans SOPK ont été analysées. © iStock-840927362 Le nombre de follicules par ovaire diminue progressivement avec l’âge À l’arrivée, la plupart des femmes (87,8%-100%) atteintes de SOPK présentent un nombre de follicules par ovaire supérieur à 20 jusqu’à l’âge de 35 ans (en utilisant un transducteur échographique ≥8 MHz) ou ≥12 (95,1%-98,6%) (en utilisant un transducteur <8 MHz). Une diminution progressive du NFPO est observée après 35 ans, avec des médianes décroissantes par tranche d’âge : 35,5 (16-19 ans), 30 (20-24 ans), 25 (25-29 ans), 20 (30-34 ans), et 15 (35-39 ans). Après 40 ans, le NFPO est inférieur à 12 dans la moitié des cas. Le nombre de follicules par ovaire et le volume ovarien sont plus élevés chez les femmes atteintes de SOPK que chez les femmes sans SOPK dans toutes les catégories d’âge. Aucune corrélation cliniquement significative n’a été observée entre l’indice de masse corporelle (IMC) et le NFPO ou le VO. Conclusions Les critères pour définir le nombre de follicules par ovaire doivent être établis par catégorie d’âge, car le nombre de follicules par ovaire baisse progressivement après 35 ans. Le volume ovarien présente une diminution moins claire avec l’âge et dispose d’un pouvoir discriminant plus faible. Il pourrait donc être exclu des…
Sur le même thème

Souffrir en silence : un sondage révèle l’impact du fibrome utérin sur la vie des femmes
Si les fibromes sont à ce point bénins, pourquoi sont-ils la première cause d’ablation de l’utérus dans le monde (plus de 75 000 Françaises ont une hystérectomie chaque année avec pour principale indication un fibrome) ? Et pourquoi aucun panel ni cohorte n’ont-ils été constitués pour déterminer les impacts du fibrome utérin sur la vie des femmes ! ? C’est le nom du sondage qu’a mené Fibrome Info France auprès de 286 femmes et révélé en mars 2025. « Pour moi, le chiffre le plus parlant, c’est celui-ci : 61 % des porteuses de fibromes déclarent des douleurs handicapantes, et ces douleurs ne sont pas reconnues ! », s’exclame Angèle Mbarga. Présidente de l’association, elle se bat depuis 2011, date de sa création, pour que l’errance diagnostique ne soit plus aussi longue (entre quatre et six ans selon l’étude Fibrom’Impact réalisée en 2023 par Ipsos). Autre pourcentage éloquent : 75 % des femmes interrogées doivent superposer les protections en raison du flux et de l’abondance des saignements. C’est sur ce point que le docteur Séverine Alran, chef de service gynécologie et sénologie à l’hôpital Paris Saint-Joseph, veut attirer l’attention : « Le message, c’est de rester sur les règles, les saignements. Les femmes qui saignent, on n’en parle pas, pourtant une femme passe un sixième du mois à saigner. » Elle dénonce le tabou des règles dans une société masculine qui invisibilise, dans une société médicale où l’on n’est pas assez attentif aux saignements hémorragiques et aux patientes qui s’en plaignent : « Une femme qui saigne ainsi et qui a une anémie, ce n’est pas normal, que fait-on de leurs douleurs ? », interroge la spécialiste à la tête de la première unité médecine ambulatoire bilan fibrome (UMAB Fibrome) en France. Petit rappel sur le fibrome utérin Encore appelées léiomyomes, ces boules lisses de cellules musculaires se développent sur les parois de l’utérus (sous-séreux, pédiculé), dans le myomètre (interstitiel)...

L’obligation de formation des sages-femmes : le développement professionnel continu
L’article R.4127-304 du Code de la santé publique (Code de déontologie des sages-femmes) fait du perfectionnement des connaissances et du développement professionnel une obligation : « La sage-femme a l’obligation d’entretenir et de perfectionner ses connaissances professionnelles, dans le respect de l’obligation de développement professionnel continu prévue par les articles L.4153-1 et L.4153-2. » En 2009, cette obligation déontologique est devenue une obligation légale avec la création, par la loi du 21 juillet 2009 portant réforme de l’hôpital et relative aux patients, à la santé et aux territoires, du développement professionnel continu (DPC). Article L4021-1 du Code de la santé publique :« Le développement professionnel continu a pour objectifs le maintien et l’actualisation des connaissances et des compétences ainsi que l’amélioration des pratiques. Il constitue une obligation pour les professionnels de santé. Chaque professionnel de santé doit justifier, sur une période de trois ans, de son engagement dans une démarche de développement professionnel continu comportant des actions de formation continue, d’analyse, d’évaluation et d’amélioration de ses pratiques et de gestion des risques. L’engagement dans une démarche d’accréditation vaut engagement dans une démarche de développement professionnel continu. » Les objectifs du DPC sont donc : • L’évaluation des pratiques professionnelles ;• Le perfectionnement des connaissances ;• L’amélioration de la qualité et de la sécurité des soins ;• La prise en compte des priorités de santé publique et de la maîtrise médicalisée des dépenses de santé. Depuis le 1er janvier 2017, cette obligation est triennale : chaque professionnel du secteur médical et paramédical doit suivre un cursus de formation sur trois années, c’est-à-dire justifier, sur une période de trois ans, de son engagement dans une démarche de DPC. Les conditions sont identiques pour les sages-femmes de la fonction publique hospitalière (décret n° 2014-1585 du 23 décembre 2014 portant statut particulier des sages-femmes des hôpitaux de la fonction publique hospitalière) : les sages-femmes des hôpitaux bénéficient...
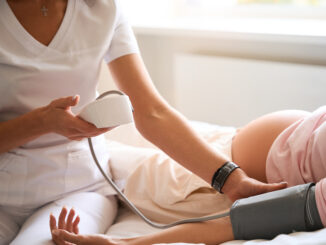
Éradiquer la première cause de mortalité des femmes enceintes ? Cela sera peut-être bientôt possible
Une méthode ancienne, mais qui pourrait être révolutionnaire Depuis 2023, le docteur Philippe Gosse, cardiologue et spécialiste de l’hypertension artérielle au CHU de Bordeaux, mène avec son équipe des recherches sur l’efficacité d’une méthode révolutionnaire, pourtant basée sur un principe assez ancien. « On brûle un petit faisceau nerveux présent dans la paroi des artères rénales, qui conduit le flux sympathique entre le cerveau et le rein, et en faisant cela on diminue de façon très importante la tension artérielle », explique le docteur Gosse. La pression artérielle est en effet régulée par plusieurs facteurs, notamment le système nerveux sympathique. « Notre système de régulation de la tension artérielle est le même que celui de nos lointains ancêtres qui avaient un mode de vie très différent. La capacité à maintenir une pression artérielle importante était à l’époque un atout pour la survie de notre espèce. Par exemple, cela pouvait permettre aux bébés atteints de diarrhée de survivre à la déshydratation. » Mais comment ce protocole peut-il fonctionner ? « Dans les années 1950, quand il n’existait pas encore de médicaments pour traiter l’hypertension, les chirurgiens coupaient les nerfs sympathiques afin d’essayer de garantir la survie de certains patients sévèrement hypertendus. Mais cette chirurgie lourde avait des effets secondaires très importants. En brûlant seulement ce faisceau nerveux lors d’une artériographie, le résultat est le même, mais cette technique mise au point il y a une quinzaine d’années est simple, sans danger, et sans effets secondaires. Cela ne fonctionne pas à tous les coups, car d’autres facteurs peuvent être en cause dans l’hypertension artérielle, comme les hormones, ou le système rénine-angiotensine–aldostérone. Jusqu’à présent, cette technique était réservée aux patients présentant une hypertension artérielle sévère et résistante aux médicaments. Mais nos premières données montrent que cette technique semble particulièrement efficace chez les jeunes femmes hypertendues, à condition d’avoir éliminé...
