Stopoxy : l’administration discontinue d’oxytocine n’augmente pas la morbidité néonatale
L’étude Stopoxy entend d’évaluer l’impact de l’arrêt de l’administration d’oxytocine en phase active du travail sur le taux de morbidité néonatale. « Quand le col est dilaté à 5-6 cm et que la tête fœtale est appliquée, la sécrétion naturelle d’ocytocine prend le relais, permettant d’arrêter la perfusion », souligne Aude Girault, gynécologue-obstétricienne à la maternité de Port-Royal à Paris et co-autrice de l’étude. Pas moins de 21 maternités françaises y ont participé pendant 2 ans, entre 2020 et 2022. Et 2459 femmes ont été randomisées, dont 1174 avec administration d’oxytocine en continu et 1190 avec administration discontinue. La moitié des femmes incluses étaient des primipares et 80 % ont été déclenchées. 98 % ont eu une péridurale. Les résultats ne montrent pas de différence significative dans la morbidité néonatale, qui était de 9,6 % dans le premier groupe, où l’oxytocine était interrompue, contre 9,2 % dans le groupe où elle était poursuivie. Aucune différence significative dans le mode d’accouchement n’a été mise en évidence non plus, avec 10,7 % de césariennes dans le groupe « oxytocine discontinue » contre 9,9 % dans le groupe « oxytocine continue ». En revanche, le nombre de césariennes pour anomalies du rythme cardiaque fœtal était un peu inférieur dans le groupe oxytocine discontinue (2,4 % contre 3,5 %). De même, le nombre d’accouchements avec extraction instrumentale était un peu moins élevé : 7,5 % dans le premier groupe contre 8,8 % dans le second. « Aucune différence n’a été mise en évidence sur le taux de césarienne, d’hémorragie du post-partum, ni sur le vécu de l’accouchement chez la femme et sur son score de dépression post-partum à 2 mois, souligne Aude Girault. Dans 60 % des cas, l’oxytocine peut être arrêtée sans nécessité de reprise. Il faut maintenant évaluer s’il existe des caractéristiques associées à la nécessité de reprise. »
© globalmoments – istockphoto.com
Covid : les formes sévères peu fréquentes chez les femmes enceintes
L’étude Coropreg, menée par l’Inserm et l’AP-HP, a porté sur une cohorte en population dans six régions avec des profils épidémiques variés : Île-de-France, Grand-Est, Hauts-de-France, Occitanie, Pays de la Loire et Auvergne-Rhône-Alpes (Aura). Au total, 6015 femmes ont été incluses, dont 3172 en Île-de-France (51 %) et 1299 en Aura (21 %). Les résultats montrent l’évolution de la fréquence des infections maternelles selon les périodes de l’épidémie. Dans l’étude, 4 femmes sont décédées, soit 0,8 pour 1000. « En France, il y a eu environ 25 décès maternels liés au Covid 19 au total. Les formes sévères sont globalement assez peu fréquentes chez la femme enceinte, mais quand même quatre fois plus que dans la population du même âge non enceinte », souligne Catherine Deneux-Tharaux, épidémiologiste à l’Inserm et co-autrice de l’étude. « Les caractéristiques associées aux formes sévères sont cohérentes avec la littérature. Il s’agit de l’obésité, de l’âge maternel, des comorbidités et des femmes migrantes et/ou socialement défavorisées. Le fait d’avoir plus de quatre personnes dans le logement, de vivre sans conjoint ou de ne pas avoir de logement personnel sont aussi des facteurs de risque. » Côté nouveau-nés, la prématurité était un peu plus élevée dans la population des femmes ayant fait une infection pendant la grossesse, de l’ordre de 8,9 %, mais exclusivement en lien avec les formes maternelles graves. Par ailleurs, 59 enfants se sont montrés positifs au Sars-CoV-2 sur les 5953 de la cohorte, soit 1 %. Parmi eux, 13 ont fait une infection grave et 33 une infection non grave avec symptômes. Parmi les nouveau-nés de la cohorte, 804 ont été hospitalisés (13,5 %), dont 9 pour cause de Covid (0,2 %) et 3 en réanimation (0,1 %).
C. Deneux-Tharaux, P.-Y. Ancel, et al. Coropreg : Covid-19 et grossesse : Cohorte multirégionale en population de femmes et de nouveau-nés. Présentation orale, session Résultats marquants d’études françaises. Journées nationales de la SFMP, octobre 2023
Un quart des fœtus souffrent d’ARCF dans l’heure suivant la pose d’une péridurale
« En France, 82 % des accouchements se font avec analgésie péridurale (APD) », souligne Charlotte Mousson, interne en obstétrique au CHU de Lille et co-autrice de l’étude. 11 à 28 % présentent des anomalies du rythme cardiaque fœtal (ARCF). L’étude menée avec son équipe consistait à décrire les ARCF survenant dans l’heure suivant la pose d’APD et leurs facteurs de risque potentiels. Une cohorte monocentrique a été constituée au CHU de Lille, avec des patientes ayant bénéficié d’APD pour une grossesse unique, en présentation céphalique, d’au moins 37 semaines d’aménorrhée. Au total, 320 femmes ont été incluses, dont 88 % ont accouché par voie basse. Les résultats montrent que 71 fœtus (22,2 %) ont présenté des ARCF dans l’heure suivant la pose d’APD : 25 suspects, 46 pathologiques. 44 avec ralentissements variables, 14 avec ralentissements prolongés, 1 avec bradycardie, 12 avec diminution de la variabilité et 8 avec augmentation de la ligne de base. Après analyse multivariée, les facteurs de risque de la survenue d’ARCF étaient une hypertonie utérine, une hypotension sévère, la présence d’ARCF avant APD, un petit poids pour l’âge gestationnel (PAG) ou un accouchement voie basse dans l’heure suivant la pose.
« Dans près d’un quart des cas, des ARCF surviennent dans l’heure suivant la pose d’APD. Plusieurs facteurs avant la pose (PAG, ARCF) ou survenant après (hypertonie utérine, hypotension sévère) doivent alerter ou être anticipés », conclut Charlotte Mousson.
M. Gonzalez, M. Ducros, J. Gaouyer, E. Drumez, C. Garabedian, C. Mousson. Incidence et facteurs de risques associés à la survenue d’anomalies du rythme cardiaque fœtal dans l’heure suivant la pose d’analgésie péridurale. Présentation orale, session Communications libres. Journées nationales de la SFMP, octobre 2023
Le recueil du consentement moins fréquent dans les cliniques privées
« Le non-recueil du consentement est associé à un mauvais vécu, voire à un vécu traumatique de l’accouchement », souligne Marianne Jacques, sage-femme et épidémiologiste à l’Inserm au sein de l’équipe Épopé. Cette dernière a mené une étude pour évaluer la fréquence et les déterminants associés à l’absence de recueil de l’accord des femmes aux interventions médicales pendant l’accouchement, à partir des données de l’Enquête nationale périnatale de 2021. Au total, 7394 femmes ayant accouché en France métropolitaine et ayant accepté le suivi post-partum à 2 mois ont été incluses. Parmi elles, 2688 ont reçu de l’oxytocine, 473 ont eu une épisiotomie et 946 une césarienne. Les résultats montrent que dans 44,7 % des cas, l’accord préalable des femmes n’avait pas été recueilli pour l’administration d’oxytocine. 12,4 % d’entre elles ont déclaré que leur consentement n’avait pas été demandé et 32,3 % ne savaient même pas qu’elles avaient reçu de l’oxytocine. Plus son administration était initiée tard, moins le consentement était recherché. Le non-recueil était plus fréquent chez les nullipares et les femmes nées à l’étranger et moins chez celles à haut niveau d’éducation et ayant un projet de naissance écrit. Pour l’épisiotomie, le taux grimpe à 60,2 %, dont 55,1 % des femmes dont l’accord n’avait pas été recherché et 5 % qui n’en étaient pas informées. Enfin, l’absence de recueil de l’accord était de 36,6 % pour les patientes ayant eu une césarienne en urgence.L’accouchement en structure privée et sa réalisation par un gynécologue-obstétricien plutôt qu’une sage-femme sont des facteurs de non-recueil plus élevés. « Un à deux tiers des interventions pendant le travail se font sans le consentement de la femme, ce qui est plus élevé que dans d’autres études européennes, résume Marianne Jacques. Certaines situations sont potentiellement évitables, à condition de former les soignants à la notion de soins différenciés et d’anticiper l’information et le consentement pour éviter le non-recueil dans un contexte d’urgence. »
M. Jacques, A. Chantry, A. Evrard, N. Lelong, C.e Le Ray et l’ENP2021 Study Group. Absence de recueil de l’accord des femmes aux interventions pendant l’accouchement : fréquence et déterminants à partir de l’Enquête de santé périnatale (ENP) 2021. Présentation orale, session Communications libres. Journées nationales de la SFMP, octobre 2023
Oxytocine : les recommandations de 2016 portent leurs fruits
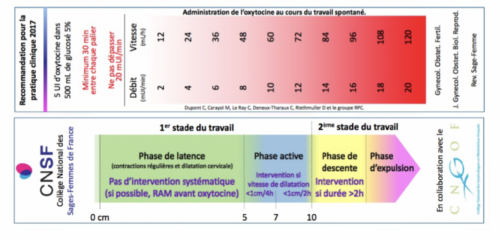
Une équipe du CHU de Clermont-Ferrand a étudié la pertinence de l’administration d’oxytocine et de la gestion de la dystocie dynamique au sein d’un réseau de santé en périnatalité. L’objectif principal était d’optimiser l’administration d’oxytocine au cours du travail spontané suite aux recommandations de pratique clinique du Collège national des sages-femmes de 2016. L’objectif secondaire était d’évaluer l’impact sur les issues maternelles et néonatales. Pour cela, l’équipe a mené une étude de cohorte historique, de type avant-après, dans les dix maternités d’un réseau de santé en périnatalité français. 684 accouchements ont été inclus en 2016 et 652 en 2019. Les résultats montrent que l’usage de l’oxytocine durant le travail a significativement diminué, passant de 47,2 % à 31,1 % entre les deux périodes, sans majoration de la morbidité maternelle et néonatale. Au premier stade du travail, l’utilisation systématique d’oxytocine a significativement diminué entre 2016 et 2019, passant de 28,9 % à 13,6 %. « Nous avons retrouvé une modeste amélioration de la pertinence de l’administration d’oxytocine au premier stade en cas de dystocie dynamique, entre 2016 et 2019 (10,7 % vs 22,6 %) », souligne Manon Grampayre, sage- femme et chercheuse au CHU de Clermont-Ferrand. Elle estime que « des améliorations sont encore possibles sur la pertinence de l’administration d’oxytocine au cours du premier stade du travail. Des actions dans ce sens ont été mises en place et d’autres sont en cours et à venir. »
A. Debost-Legrand, F. Vendittelli, C. Barasinski, M. Grampayre. Pertinence de l’administration d’oxytocine et de la gestion de la dystocie dynamique au sein d’un réseau de santé en périnatalité. Présentation orale, session Communications libres. Journées nationales de la SFMP, octobre 2023
Un quart des femmes dénoncent des soins inappropriés en péri-partum
L’équipe de recherche en épidémiologie obstétricale périnatale et pédiatrique (Épopé) de l’Inserm s’est penchée sur la prévalence des soins inappropriés pendant l’accouchement et le post-partum à partir des données de l’ENP 2021. En tout, 7394 femmes ayant accouché en France métropolitaine et ayant répondu au questionnaire à 2 mois ont été incluses. Les chercheurs se sont penchés sur la fréquence des soins inappropriés (paroles, gestes ou attitudes malaisants, blessants ou choquants) durant l’accouchement ou le post-partum rapportés par les femmes et sur leurs déterminants maternels, obstétricaux, néonataux et organisationnels. Au total, 24,8 % des femmes ont déclaré avoir reçu des soins inappropriés. Ils étaient plus fréquents chez les nullipares, les femmes obèses, celles avec un niveau d’éducation élevé (bac +3-4 ou bac ≥5) et celles ayant formulé un projet de naissance. Les soins inappropriés étaient davantage déclarés par les femmes ayant eu au moins une complication (épisiotomie, lésion du sphincter anal, césarienne, hémorragie du post-partum) pendant l’accouchement et par les femmes à la santé mentale altérée. Ils n’étaient pas associés avec l’origine géographique de la femme ni avec les caractéristiques néonatales ou organisationnelles de la maternité. « Ces résultats à l’échelle nationale peuvent être utilisés pour sensibiliser les professionnels à cet enjeu », estime Marianne Jacques, sage-femme et épidémiologiste, co-autrice de l’étude.
M. Jacques, A. Chantry, N. Lelong, C. Le Ray et l’ENP2021 Study Group. Soins inappropriés pendant l’accouchement et le séjour en maternité : fréquence et déterminants à partir de l’ENP française 2021. Présentation orale, session Communications libres. Journées nationales de la SFMP, octobre 2023
Prématurité et origine géographique de la mère
En France métropolitaine, 22 % des femmes qui accouchent sont nées à l’étranger, selon des données de 2022. Or, celles qui sont nées dans un pays d’Afrique subsaharienne connaissent un risque beaucoup plus élevé d’accouchement prématuré. Telle est la conclusion d’une nouvelle étude menée à partir des données de la dernière Enquête nationale de périnatalité (ENP 2021). Marie Kestenare, gynécologue-obstétricienne en région parisienne, a réalisé l’analyse avec Élie Azria, de l’équipe de recherche en épidémiologie obstétricale périnatale et pédiatrique (Épopé) de l’Inserm. Dans cet échantillon de 10 744 femmes, 20,7 % sont nées à l’étranger. Parmi ces dernières, 35 % sont nées dans un pays d’Afrique du Nord et 30 % en Afrique subsaharienne. Les résultats sont francs. Les femmes nées en France présentaient en effet un taux de prématurité de 4,7 %, contre 4,6 % pour celles nées en Afrique du Nord, 6,5 % pour celles nées dans un autre pays d’Europe et 9,1 % pour celles nées en Afrique subsaharienne. La catégorie « Autres », trop hétéroclite pour en tenir compte, présentait un taux de prématurité de 8,4 %. Les auteurs ont retenu la définition classique de la prématurité, à savoir une naissance survenue avant 37 semaines d’aménorrhée. Ainsi, les femmes d’Afrique subsaharienne présentent un risque de prématurité qui est quasiment doublé par rapport à celles nées en France. L’âge et la parité n’influencent pas ce résultat. Les conditions socio-économiques l’influencent peu. —« Les -inégalités ethno-raciales ne sont pas solubles dans les inégalités socio-économiques », insiste Élie Azria. Cela est-il à mettre sur le compte d’un suivi prénatal inadéquat, de soins sous-optimaux ? L’étude ne permet pas de répondre, mais Élie Azria rappelait le biais de sélection de l’ENP, qui peut conduire à une sous-estimation des cas. En effet, seules les participantes maîtrisant la langue française étaient incluses dans l’ENP. Les chercheurs ont aussi montré que le risque de prématurité varie avec la durée de séjour en France. Ainsi, le risque est majeur dans les trois premiers mois qui suivent l’arrivée en France, puis il diminue progressivement, avant de remonter après dix ans passés en France. On peut interpréter la courbe comme une conséquence des traumatismes subis pendant le parcours d’exil et probablement un mauvais suivi prénatal. Ensuite, le risque s’amenuise. D’autres études ont montré que les personnes migrantes sont souvent en bonne santé et disposent de moyens socio-économiques plus importants que ceux condamnés à rester dans leur pays d’origine. Si le taux de prématurité ré-augmente après dix ans passés en France, c’est probablement que ce bénéfice santé des migrantes diminue avec le temps. « Mais ce n’est qu’une hypothèse », souligne Élie Azria.
M. Kestenare, E. Azria, N. Regnault. Migrations et issues périnatales en France : Analyse de l'association entre le lieu de naissance maternelle et les issues périnatales en 2021. Présentation orale, Communication libre, Journées nationales de la SFMP, octobre 2023
Lutter contre la dépression du post-partum en corrigeant l’anémie ?
La dépression du post-partum (DPP) serait-elle à mettre sur le compte de l’anémie post-accouchement dont souffrent de nombreuses femmes ? C’est ce qu’a voulu observer Lola Loussert, cheffe de clinique au service de gynécologie-obstétrique du CHU de Toulouse, également doctorante en santé publique au sein de l’équipe Épopé de l’Inserm. À cet effet, la chercheuse a utilisé les données de l’essai Traap, mené en 2015 et 2016 dans quinze maternités françaises. Pour les 2672 femmes incluses, on dispose des données concernant le diagnostic de DPP 8 semaines après l’accouchement (avec un score d’au moins 11 sur l’échelle d’Édinbourg) et le taux d’hémoglobine maternelle en post-partum immédiat, mesuré à J2, ou tout au moins dans les 5 jours suivant l’accouchement. Les femmes ayant accouché par césarienne ou présentant une pathologie psychiatrique avant l’accouchement ont été exclues de l’étude. Dans l’échantillon considéré, 43,6 % des femmes présentaient une anémie, avec un taux d’hémoglobine inférieur à 11 g/dL et 13,8 % des femmes avaient une DPP huit semaines plus tard. Le taux médian d’hémoglobine était de 11 g/dL et 17 % des femmes avaient un taux inférieur à 10 g/dL à J2.
La relation entre le taux d’hémoglobine et la survenue d’une DPP est linéaire. Pour chaque augmentation de 1 g/dL de l’hémoglobine, le risque de DPP diminue de 10 %. Et l’analyse de sensibilité retrouve une augmentation de 18 % du risque de symptômes dépressifs modérés par diminution de 1 g/dL de l’hémoglobine. À l’inverse, le taux d’hémoglobine ne paraît pas associé aux symptômes dépressifs sévères. L’analyse multivariée a aussi montré une interaction significative avec l’origine géographique de la mère. « Les associations étaient retrouvées chez les femmes européennes, mais pas chez les femmes non européennes, chez qui la prévalence de la DPP était nettement supérieure », note Lola Loussert. Les données de l’étude ne permettent pas de savoir si les femmes ont été supplémentées en fer ni combien de temps elles ont été exposées à l’anémie, « mais on sait que l’observance pour la supplémentation en fer par voie orale est mauvaise », rappelle la chercheuse. Reste qu’il est essentiel de caractériser finement les facteurs de risque de la DPP… et de corriger au plus tôt l’anémie.
L. Loussert, L. Senthiles, A. Froeliger, M.-P. Bonnet, A. Seco, S. Tebeka, C. Deneux-Tharaux. Association entre anémie maternelle et dépression du post-partum après un accouchement par voie basse. Présentation orale, Communication libre, Journées nationales de la SFMP, octobre 2023


