Dès la révélation des premières violences gynécologiques et obstétricales, la question de leur qualification juridique est apparue. La médiatisation des plaintes pour viol contre le chirurgien-gynécologue Émile Daraï, professeur spécialisé dans la prise en charge de l’endométriose, à l’hôpital Tenon, à Paris, et la gynécologue Chrysoula Zacharopoulou, secrétaire d’État auprès de la ministre de l’Europe et des Affaires étrangères, a relancé le débat. Une question revient : le viol, crime passible d’une condamnation pénale en cour d’assises, est-il la qualification juridique adéquate pour qualifier des pénétrations non consenties réalisées dans un cadre médical ?
CONFUSION MÉDIATIQUE
Le collectif Stop aux violences obstétricales et gynécologiques (StopVOG), emmené par Sonia Bisch, qui a recueilli des témoignages de victimes d’Émile Daraï, répond par l’affirmative. De son côté, Christine Le Doaré, militante féministe cofondatrice du réseau Les VigilantEs, s’est indignée sur Twitter : « Qualifier un examen gynécologique de viol, déposer plainte sept ans après, quand la gynéco devient ministre, c’est décrédibiliser le crime de viol, nous prendre pour des cruches, attaquer le suivi de la santé des femmes ». Pour elle, la qualification de viol liée à des actes médicaux risque de faire oublier le combat et les souffrances des victimes d’un acte sexuel non consenti.
Sans surprise, dans un communiqué du 23 juin, le Collège national des gynécologues-obstétriciens français (CNGOF) rejette aussi la qualification de viol pour des examens non consentis. Il se dit inquiet « de l’usage actuel du mot viol pour qualifier des examens médicaux, notamment gynécologiques, réalisés sans la moindre intention sexuelle ». Fin juillet, l’Académie nationale de médecine s’est aussi émue d’une « confusion des termes » concernant des examens jugés indispensables. Le CNGOF va jusqu’a dire, sans fondement factuel, que la définition juridique du viol « aboutit de plus en plus souvent à ce que les examens médicaux puissent être qualifiés de viol ». Or, rien n’est plus faux.
La loi définit le viol comme « tout acte de pénétration sexuelle, de quelque nature qu’il soit, ou tout acte bucco-génital commis sur la personne d’autrui par violence, contrainte, menace ou surprise ». Toute pénétration non consentie, même avec un doigt, une sonde, un spéculum ou tout autre objet médical, pourrait donc être considérée comme un viol. Quant à l’agression sexuelle, il s’agit de « toute atteinte sexuelle commise avec violence, contrainte, menace ou surprise ». Le viol comme l’agression sexuelle sont des infractions passibles de sanctions pénales, la première en tant que crime et la seconde en tant que délit.
DE L’ART DE QUALIFIER
La justice va souvent plus loin que ces strictes définitions juridiques, en recherchant une « intention sexuelle » comme élément constitutif de l’infraction. Lors d’une consultation médicale, des mots déplacés ou graveleux, des gestes de va-et-vient avec le doigt ou une sonde sont par exemple de nature à caractériser l’intention sexuelle.
Plusieurs étapes sont nécessaires avant qu’un acte soit juridiquement qualifié de viol. En premier, la plainte. Selon l’Observatoire national de la délinquance et des réponses pénales, sur la période 2008-2015, seuls 13 % des personnes se déclarant victimes de viol ont déposé plainte. Ce pourcentage a augmenté depuis, dans des proportions non chiffrées. Le ministère de la Justice estimait à 30 % de plus le nombre de plainte enregistrées en 2021 par rapport à 2020 pour viol et agression sexuelle.
Mais ce n’est pas parce qu’une victime porte plainte pour viol que la justice retient cette qualification. Selon les chiffres les plus récents, 76 % des enquêtes pour viol ont été classées sans suite en 2017, en raison de la difficulté à matérialiser ou caractériser les faits. Et bien des plaintes pour viol sont requalifiées par les avocats ou les procureurs en violences volontaires – qui, selon leur gravité, sont reconnues comme des contraventions, des délits ou des crimes -, ou agressions sexuelles, un délit jugé en correctionnelle. Parfois, ce choix est stratégique. Il s’opère alors pour donner plus de chance aux victimes d’obtenir une réparation juridique et la sanction de l’auteur. Au final, on estime que moins de 1 % des viols déclarés aboutissent à une condamnation judiciaire.
Par ailleurs, jusqu’ici, rares sont les plaintes pour viol déposées contre des gynécologues-obstétriciens. Outre les affaires Daraï et Zacharopoulou, une femme a porté plainte en 2022 pour « viol et torture » contre un ex-gynécologue de l’hôpital privé d’Antony. Le collectif StopVOG a recueilli une trentaine de témoignages à l’encontre de ce dernier. Selon les révélations du média Les Jours, un gynécologue du Val-d’Oise est aussi visé par 126 plaintes d’ex-patientes pour viol ou agression sexuelle, un dossier vieux de huit ans dans lequel la justice et l’Ordre des médecins ont connu plusieurs ratés. Par ailleurs, Les Jours rapporte que, depuis octobre 2021, un gynécologue libéral de la Côte d’Azur est mis en examen pour viol aggravé suite aux plaintes de trois femmes.
DÉBAT JURIDIQUE
Dans l’affaire Daraï, My-Kim Yang-Paya, avocate de 17 victimes ayant porté plainte au pénal pour viol contre le chirurgien-gynécologue, s’appuie sur la définition juridique du viol. Ce point de vue table sur le fait que le consentement aux examens vaginaux ou rectaux ne peut se présumer au seul fait d’avoir pris un rendez-vous gynécologique. Car, comme la loi Kouchner le prévoit, le consentement doit être explicite et peut être retiré à tout moment. Pour sa part, après une première enquête pour « viol par personne ayant autorité sur mineur de plus de 15 ans » et « viol en réunion », la justice n’a ouvert une instruction le 3 janvier 2022 que pour « violences volontaires par personne chargée d’une mission de service public » contre Émile Daraï. Quant aux plaintes contre Chrysoula Zacharopoulou, elles ont donné lieu à une enquête, toujours en cours. Il faudra encore du temps avant de savoir si les différents mis en cause seront jugés et quelle qualification sera retenue par la justice.
Devant ces situations, Emmanuelle Piet, présidente du Collectif féministe contre le viol (CFCV), qui offre une plateforme d’écoute téléphonique aux victimes de viol et agression sexuelle, estime que les dispositions juridiques actuelles suffisent. « Il faut garder en tête qu’il existe de vrais médecins violeurs, tonne-t-elle. Le docteur Hazout, qui utilisait l’examen médical pour masquer ses viols et agressions sexuelles, a bel et bien été condamné pour ses crimes et délits (André Hazout, spécialiste de la procréation médicalement assistée, a été condamné à huit ans de prison le 20 février 2014 par la Cour d’assises de Paris pour des viols et agressions sexuelles commis sur six de ses patientes, NDLR). En 2021, les écoutantes du CFCV ont reçu près de 280 appels de victimes abusées par des généralistes, ostéopathes, psychologues. Seules deux situations pouvaient en partie être liées à une mauvaise compréhension des femmes. Dans les autres cas, le contexte était clairement sexualisé même si l’argument des soignants est toujours « c’est pour votre bien, pour votre santé » ! Les femmes prononcent tellement rarement le mot « viol » et atténuent tant leur vécu qu’il faut faire confiance à ce qu’elles disent et ressentent. Alors que moins de 1 % des violeurs sont condamnés pour viol, et que bien des viols sont requalifiés, créer une nouvelle qualification juridique donnerait une nouvelle échapatoire aux violeurs. En l’état actuel, tout peut se plaider et un accusé peut trouver des arguments pour démontrer l’absence d’intentionnalité sexuelle de ses actes. »
De leur côté, dans une tribune du Monde du 6 août dernier, les professeures de droit Anne Simon et Elsa Supiot, chargées d’un projet de recherche sur “Les violences gynécologiques et obstétricales saisies par le droit”, suggèrent la création d’un nouveau délit intentionnel destiné à appréhender ce type d’actes. Selon elles, leur proposition « ne ferait pas obstacle à des poursuites pour viol ou agression sexuelle en cas d’intention sexuelle de l’auteur de l’infraction ». Il s’agit, quand ces dernières qualifications ne peuvent être retenues, d’en avoir une nouvelle à disposition pour permettre la répression des comportements qui portent atteinte à l’intégrité des personnes, conformément à la logique pénale. Anne Simon et Elsa Supiot expliquent que « dans le champ des violences volontaires (…), la répression dépend de l’importance des atteintes subies ». Ces dernières sont quantifiées par une incapacité totale de travail (ITT), qu’elles estiment « particulièrement complexe à appréhender s’agissant de préjudices psychologiques, comme un stress post-traumatique ».
« Les atteintes à l’intégrité psychique des victimes doivent être mieux prises en compte dans la quantification des dommages liés à des violences volontaires au pénal, estime Anne Simon. À défaut, une nouvelle qualification juridique permettrait une sanction sans avoir à rechercher l’ITT provoquée. » Elle permettrait aussi de reconnaître juridiquement le caractère grave des violences gynécologiques et obstétricales. Indirectement, cette innovation serait aussi une réponse à la proposition de loi déposée le 16 mai dernier par 36 sénateurs, demandant la création d’une circonstance aggravante lorsque des violences volontaires sont commises par un professionnel de santé. Anne Simon et Elsa Supiot préciseront leur proposition dans leur rapport, attendu pour début 2023.
Ainsi, la jurisprudence aura à déterminer, au cas par cas, si telle violence gynécologique et obstétricale est un viol ou non. L’avocate Alba Horvat souligne pour sa part que les victimes de violences gynécologiques et obstétricales ont plusieurs choix dans leur stratégie de recours devant la justice. « D’autres voies que le pénal sont possibles, au civil par exemple, permettant à la fois la reconnaissance du statut de victime et une réparation indemnitaire au titre de la responsabilité médicale, témoigne-t-elle. Par ailleurs, il n’est pas nécessaire de retenir une qualification unique pour les violences obstétricales et gynécologiques en matière pénale. Nous avons toujours besoin de différentes qualifications pour nous adapter à chaque cas. »
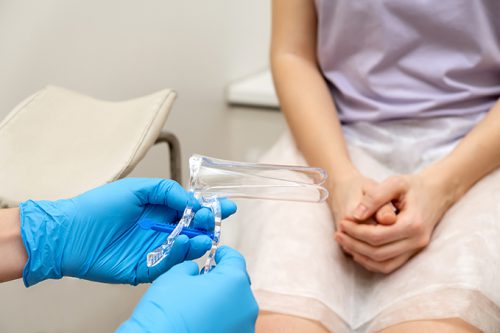
Alors qu’aucune femme n’apprécie les examens vaginaux ou rectaux, il serait possible de les diminuer ou d’encourager les auto-examens. ©Tatiana Buzmakova – istockphoto.com
MOINS D’ACTES PÉNÉTRANTS
Pour l’instant, la justice ne menace donc que très peu les soignants. Mais le CNGOF et l’Académie de médecine y voient une épée de Damoclès. Ils craignent que les gynécologues arrêtent de pratiquer certains actes par peur des poursuites et alertent sur les risques pour la santé des femmes. Une vieille antienne, rabâchée depuis les premières dénonciations des violences gynécologiques et obstétricales.
Le collectif « Pour une médecine engagée, unie et féministe (Pour une Meuf) », qui rassemble notamment des sages-femmes, invite de son côté les professionnels et étudiants à se former auprès du collectif pour améliorer leurs pratiques. « Ne plus pratiquer ces examens par crainte de poursuites est une réaction insupportable qui rejette la responsabilité sur les patientes qui tentent de dénoncer les maltraitances subies et qui verra augmenter le retard de soins, écrit Pour une Meuf. Quant à la question de l’intention sexuelle, pour la personne qui subit un acte de pénétration vaginale ou rectale contre son consentement, il s’agit bien pour elle de son intimité et de ses organes sexuels, quel que soit le contexte. Il nous semble pourtant simple et surtout indispensable d’expliquer la nécessité de l’examen à faire, la façon dont cela va se dérouler et de respecter l’accord ou le refus, ainsi que le rythme de la personne.»
Pour sa part, Emmanuelle Piet, par ailleurs médecin généraliste en PMI, appelle à un changement de pratique et à une diminution des examens rectaux et vaginaux. « Même quand je rédige des ordonnances demandant des échographies sans sonde endovaginale, des échographistes les utilisent quand même ! témoigne-t-elle. Aucune femme n’apprécie les examens gynécologiques et il faut en faire le moins possible. Aucun examen ne doit être réalisé s’il n’y a pas de symptômes. Ils sont inutiles pour la prescription de la contraception. Et qu’attend-on pour généraliser les frottis par autoprélèvement et l’auto-examen pour les IST ? Ne peut-on trouver des solutions d’imagerie pour éviter de mettre les doigts dans le vagin des femmes ? À l’accouchement, il n’y a pas besoin de réaliser des touchers vaginaux toutes les heures. Le problème est que la médecine continue de trouver ça bien de pénétrer le corps des femmes ! » La charte sur la consultation, publiée à l’été 2021 par le CNGOF, sans concertation, dans l’urgence de l’affaire Daraï, ne suffira pas. Une mise à jour de toutes les pratiques d’examens gynécologiques et obstétricaux serait nécessaire.
Pour le Collectif interrassociatif autour de la naissance, le débat sur la qualification juridique des violences obstétricales et gynécologiques est nécessaire, mais ne doit pas occulter des dysfonctionnements systémiques. « Serait-il finalement plus simple et même plus tolérable de réduire les violences obstétricales et gynécologiques à des soignants agissant ainsi parce que ce sont des prédateurs, en oubliant d’expliquer en quoi la médecine, les établissements de santé et les équipes ont accepté, voire même dans certains cas construit, des soignants en complète opposition avec ce que l’on peut légitimement attendre d’un soignant ? s’interroge Anne Evrard. En ne pointant que les “brebis galeuses”, le débat sur l’institution ne peut avoir lieu.»
En attendant cette réflexion, initiée ça et là par des soignants, mais loin d’être généralisée, l’appel du CNGOF à une discussion entre magistrats, avocats, représentants des patientes, philosophes, médecins et sages-femmes, a été entendu. Le 4 juillet, la Première ministre, Elisabeth Borne, a saisi le Conseil national consultatif d’éthique pour qu’il mène une réflexion approfondie à propos du consentement dans les actes médicaux touchant à l’intimité des patients. Les auditions du CCNE débuteront en septembre.
■ Nour Richard-Guerroudj


