« Les gynécologues-obstétriciens ne veulent plus exercer dans des petites villes ou des maternités qui ne réalisent pas suffisamment d’accouchements et, dans le même temps, ils sont en burnout, dès l’internat, dans les établissements de type 3. » C’est ainsi qu’Olivier Morel, responsable de la maternité de Nancy, résume la situation, estimant qu’elle est très proche de celle des anesthésistes, pédiatres et sages-femmes. Le professeur a dirigé la commission en charge du rapport sur la démographie médicale voulu dès 2019 par Israël Nisand, alors président du CNGOF. Ce dernier souhaitait identifier le nombre de postes vacants de gynécologues-obstétriciens. La commission a dressé un tableau plus complet, s’appuyant sur diverses thèses de médecine récentes. Et le rapport de s’intituler « Pérennité des équipes, quel avenir pour la continuité des soins en gynécologie-obstétrique ?»
MANQUE DE DONNÉES
En augmentation régulière depuis 2012, le nombre de gynécologues-obstétriciens s’établit à 5132 en 2020. Et les projections pour 2030 tablent sur près de 6600 professionnels en activité à cet horizon. « La quantité totale de professionnels n’est pas le sujet », balaye Olivier Morel. En effet, la discipline implique plusieurs spécialisations possibles et des modes d’exercice différents. Le nombre total ne reflète donc pas l’offre de soins disponible.« Étant donné qu’aucune norme ne fixe le nombre d’équivalents temps pleins nécessaires en fonction de l’activité, le nombre de postes vacants publiés n’est pas un indicateur fiable, poursuit-il. De plus, les ARS ne collectent pas les données dont disposent les établissements. Quant à l’Observatoire national de la démographie des professions de santé, il n’emploie que quatre personnes pour aiguiller la décision. L’Ordre non plus ne dispose pas de chiffres détaillés. Nous manquons donc cruellement de données concernant les modalités et types d’exercice, la participation à la permanence des soins ou l’état démographique des structures. » Le pilotage démographique est donc en réalité inexistant.
C’est pourquoi la commission du CNGOF s’appuie sur un travail de thèse mené auprès des maternités de juin 2020 à juillet 2021. Pour affirmer qu’une maternité est en tension, deux critères parmi les trois suivants doivent être réunis : recours aux intérimaires, un nombre de gardes par senior supérieur à 5 par mois, et l’existence de moins de 5 à 7 ETP en gynécologie-obstétrique. Au total, sur 142 établissements ayant répondu, correspondant à 35 % des accouchements, 72 % des maternités réalisant moins de 1000 naissances sont en tension sévère, de même que 33 % des maternités réalisant entre 1000 et 2000 accouchements et 6 % des établissements de plus de 2000 accouchements. Les obstétriciens effectuent plus de 5 gardes par mois dans 62 % des structures et 41 % des établissements disposent de moins de 7 ETP. Et la commission de conclure que « la tension démographique des maternités est inversement proportionnelle à leur type et à leur nombre d’accouchements ». Plusieurs raisons à cela.
Une étude de 2018 publiée dans Santé Publique ayant recueilli l’avis de 37 internes lorrains souligne l’effet repoussoir d’un exercice exclusif et isolé au sein des petites structures. La sécurité périnatale est mise en avant : ils sont très majoritaires à n’envisager une pratique de l’obstétrique qu’en étant de garde sur place, et non d’astreinte, avec un pédiatre et un anesthésiste sur place. La qualité de vie au travail est aussi un critère important : la majorité refuse d’assurer plus de 4 à 5 gardes par mois, ce qui n’est compatible qu’avec une activité au sein d’une équipe étoffée d’au moins 7 praticiens, selon la commission. Enfin, pour des raisons personnelles, 90 % préfèrent vivre dans une métropole.
« Une maternité de 800 naissances implique moins de travail, mais les professionnels sont dans une certaine défiance vis-à-vis des type 1, craignant de ne plus savoir agir lorsqu’une complication survient, relate Olivier Morel. Moins d’accouchements équivaut à une pratique moins variée pour ces spécialistes. En Lorraine, les quinze maternités de type 1 n’ont recruté aucun gynécologue-obstétricien diplômé en France depuis vingt ans. »Le CNGOF souligne qu’il n’y a pas de gradient Nord-Sud : une grande maternité de type 3 n’a pas plus de difficultés de recrutement en Lorraine qu’à Bordeaux. Une enquête de l’ARS des Hauts-de-France menée en 2020 va dans le même sens.
Graphique : Tensions dans les maternités en fonction du nombre d’accouchements annuel
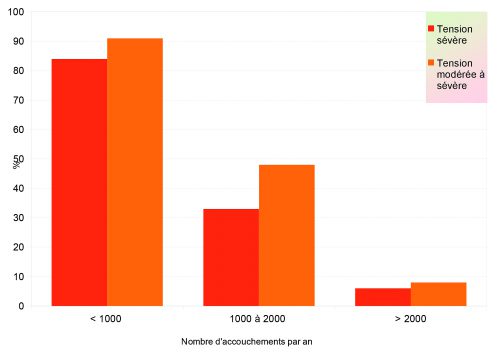
RUISSELLEMENT IMPOSSIBLE
« L’hypothèse technocratique du ruissellement, selon laquelle augmenter le nombre de gynécologues–obstétriciens conduira mécaniquement à des installations là où sont les difficultés, dans les petites structures, une fois qu’il n’y aura plus de place dans les plus grandes, est hors sol, explique Olivier Morel. La réalité, c’est que les internes s’en vont ailleurs, dans une autre région ou en libéral. La coercition sera inutile pour combler les manques. Elle ne fera que renforcer l’absence d’attractivité de la profession. »
Cette dernière est déjà mise à mal par la charge de travail, selon le CNGOF. Son rapport est très alarmiste et note un taux de burnout « entre 50 et 75 % en milieu obstétrical », sans citer de source. Or les dernières méta-analyses sont un peu plus rassurantes, estimant que 1 médecin sur 2 connaît une souffrance au travail, ce qui est déjà inquiétant. Le CNGOF cite aussi le travail de Margaux Merlier auprès de 457 membres du Collège en 2022, estimant à 31 % le taux de professionnels présentant des facteurs de risque de burnout. Et ce travail montre que seuls 20 % des répondants pensent que l’obstétrique est compatible avec la vie de famille. En cause, selon le rapport de la commission : la charge de travail, le nombre de gardes, l’instabilité des organisations, un management inadapté aux souhaits des nouvelles générations, le « gynéco-bashing », la gestion de situations à charge émotionnelle élevée, une responsabilité individuelle élevée et le risque médicolégal. Selon le CNGOF, 63 % des gynécologues-obstétriciens travaillent 50 heures et plus par semaine, par exemple.
Autre changement récent dans la profession : la -féminisation. En 2018, les femmes représentaient la moitié des effectifs selon l’Atlas de la -démographie médicale de l’Ordre des médecins. En 2021, elles représentaient 90 % des effectifs des promotions étudiantes en obstétrique. « La féminisation de la profession est positive, mais il faut en tenir compte en termes de prospective, estime Olivier Morel. Elle implique davantage d’absences pour des grossesses, davantage de souhaits de temps partiels et une plus forte demande d’équilibre entre vie familiale et professionnelle. » Joëlle Belaish-Allart, présidente du CNGOF et cheffe adjointe du service d’AMP du centre hospitalier des Quatres Villes, à Saint-Cloud, en témoigne. Aujourd’hui, sa maternité compte une praticienne hospitalière en congé parental, une autre à mi-temps et une autre encore à 80 % du temps de travail. « Le problème est que les directions ne remplacent pas les PH qui manquent », se désole-t-elle. Dans une thèse soutenue en août 2020 à Rouen portant sur le devenir de femmes gynécologues-obstétriciennes diplômées en moyenne depuis 17 ans, il est montré que presque 50 % d’entre elles ont déjà abandonné l’activité obstétricale en garde et travaillent moins de 4 jours par semaine. « Le gynécologue d’aujourd’hui n’est plus le gynécologue à l’ancienne qui faisait un peu de tout, sans compter son temps, résume Olivier Morel. Il est désormais ultra spécialisé et à la recherche d’une qualité de vie. »
RENFORCER L’ATTRACTIVITÉ
Face à ces constats, le CNGOF estime que les « gynécologues-obstétriciens sortants ne peuvent pas simplement être remplacés poste à poste » et propose d’augmenter encore le nombre de professionnels. Actuellement, près de 210 internes sont accueillis chaque année, quand il en -faudrait bien plus que 260, selon la commission. Ce -dernier chiffre représente la capacité de formation maximale actuelle, compte tenu du manque de terrains d’internat suffisants et de seniors en mesure de les encadrer.
Le Collège plaide aussi pour un renforcement de l’attractivité de la permanence des soins, demandant une revalorisation des salaires, gardes et astreintes. « Une garde est aujourd’hui payée 250 euros bruts pour 12 à 14 heures de travail, rappelle Olivier Morel. Les gardes des intérimaires sont, a minima, trois fois plus élevées, ce qui crée des inégalités. » Le CNGOF veut aussi une reconnaissance de la pénibilité du travail qui pourrait se traduire par des départs plus précoces en retraite pour les praticiens impliqués dans la permanence des soins, ou des primes de pénibilité. Garantir la durée maximale hebdomadaire de 48 heures, dimensionner les équipes de façon à garantir un nombre maximal de 5 gardes par mois, favoriser les gardes sur place sont autant de préconisations de la commission démographie. Pour assurer des remplacements, le CNGOF suggère de nommer des PH et internes au sein de pools de garde supplémentaires. Il estime que si ces mesures impliquent des surcoûts, des économies sont à attendre en réduisant le recours à l’intérim, ce que le Gouvernement annonce depuis longtemps. Le CNGOF propose une réflexion conjointe avec les instances des sages-femmes concernant la demande des femmes pour des accouchements physiologiques. « Cela implique de détacher les sages-femmes des salles de naissance classiques, pour que leur temps soit dédié au pôle physiologique, souligne Cyril Huissoud, secrétaire général du CNGOF. C’est actuellement impossible, car le nombre de sages-femmes est partout inférieur au nombre de salles de naissance. »
Le CNGOF estime surtout inévitable une plus grande concentration des maternités. « Il faut tordre le cou à la crainte des accouchements inopinés sur la route, très médiatisés, assure Olivier Morel. La majorité de ces accouchements -extrahospitaliers ont lieu chez des femmes résidant en zone urbaine, en banlieue des grandes villes et proches d’une maternité. »
PLANIFIER LES RESTRUCTURATIONS
Il cite à loisir l’exemple de la Finlande, dont les indicateurs périnataux sont meilleurs qu’en France, et qui dispose de 18 maternités pour 60 000 naissances annuelles. « En concentrant les naissances, la Finlande ne déshumanise pas les soins pour autant : elle compte davantage de personnels dans moins de maternités pour plus de qualité, estime le professeur. Il ne s’agit pas de fermer toutes les petites maternités, mais d’éviter des fermetures brutales sans anticipation ou des maintiens uniquement pour des arguments politiques. Une planification à long terme, sur des critères géographiques, est nécessaire. Et certaines petites maternités isolées devront être maintenues. La maternité de Verdun doit l’être, par exemple, même si elle ne réalise que 500 accouchements par an. Il serait possible de la placer sous la responsabilité du CHU de Reims, avec sept postes de PH en plus. Chacun assurerait une garde de temps en temps à Verdun tout en habitant Reims. En revanche, maintenir la maternité de Neufchâteau, qui réalise 200 accouchements par an, a moins de sens. » En cas d’éloignement des maternités, Olivier Morel estime qu’il faut aller plus loin que l’engagement maternité, qui limite les nuitées d’hôtel hospitalier prises en charge.
« La base de la bientraitance est d’obtenir de bons indicateurs de santé », insiste Olivier Morel, rappelant que la France est très mal placée dans le classement européen. Alors que la crise de la démographie touche autant médecins et sages-femmes, Joëlle Belaisch-Allart, présidente du CNGOF, estime que « l’héroïsme a ses limites pour faire tenir les maternités ! » Elle appelle à des États généraux de la naissance avec toutes les parties prenantes pour une nouvelle planification périnatale.
■ Nour Richard-Guerroudj

